Η εξέλιξη και ανάπτυξη στον χώρο των εμβολίων αποτελεί μία από τις μεγαλύτερες κατακτήσεις της σύγχρονης ιατρικής. Απώτερος σκοπός των προγραμμάτων εμβολιασμού είναι η εξάλειψη λοιμωδών νοσημάτων, ενώ ο άμεσος στόχος είναι η πρόληψή τους σε διάφορες πληθυσμιακές ομάδες. Η ενεργητική ανοσοποίηση διακρίνεται σε φυσική, η οποία αποκτάται μετά από φυσική νόσηση και σε τεχνητή, που επιτυγχάνεται με χορήγηση ολόκληρου ή τμήματος του μικροοργανισμού ή τροποποιημένου προιόντος αυτού (ανατοξίνης, αντιγόνου ή γενετικά κατασκευασμένου αντιγόνου).
Η ενεργητική ανοσοποίηση διακρίνεται σε φυσική, η οποία αποκτάται μετά από φυσική νόσηση και σε τεχνητή, που επιτυγχάνεται με χορήγηση ολόκληρου ή τμήματος του μικροοργανισμού ή τροποποιημένου προιόντος αυτού (ανατοξίνης, αντιγόνου ή γενετικά κατασκευασμένου αντιγόνου).
Σκοπός του εμβολιασμού είναι η ανάπτυξη ανοσολογικής απάντησης παρόμοιας με αυτή της φυσικής νόσησης, χωρίς όμως αυτό να θέτει σε κίνδυνο τον εμβολιαζόμενο.
Προϋποθέσεις που πρέπει να πληρούνται για να τεθεί σε χρήση ένα εμβόλιο είναι:
1. Να μην προκαλεί νόσο ή σοβαρές ανεπιθύμητες ενέργειες
2. Να προκαλεί μακράς διάρκειας ισχυρή ανοσία
3. Το εμβολιαζόμενο άτομο να μην μεταδίδει νόσο σε επίνοσα άτομα
Χαρακτηριστικά των εμβολίων
Τα εμβόλια διακρίνονται σε δύο μεγάλες κατηγορίες:
• Εμβόλια που περιέχουν ζώντες εξασθενημένους ιούς ή βακτήρια. Σε αυτή την περίπτωση ο εμβολιαζόμενος αναπτύσει ενεργό λοίμωξη η οποία όμως είναι ήπια ώστε να μην παρατηρούνται παρενέργειες (υποκλινική).
Η ανοσία που αναπτύσσεται είναι συνήθως ισόβια και αυτό επιτυγχάνεται με μία ή δύο δόσεις του εμβολίου.
• Εμβόλια που περιέχουν νεκρούς ιούς ή βακτήρια ή τμήματα αυτών τα οποία μπορεί να είναι συζευγμένα με πρωτεΐνες (πχ: τοξίνη τετάνου). Σε αυτή την περίπτωση ο μικροοργανισμός δεν έχει την δυνατότητα πολλαπλασιασμού και γι’ αυτό πρέπει να περιέχεται αρκετή ποσότητα αντιγόνου ώστε να αναπτύξει ο εμβολιαζόμενος επαρκή ανοσολογική απάντηση.
Τα εμβόλια αυτής της τεχνολογίας απαιτούν συνήθως επαναληπτικές δόσεις, ενώ η ανοσία δεν είναι συνήθως ισόβια.
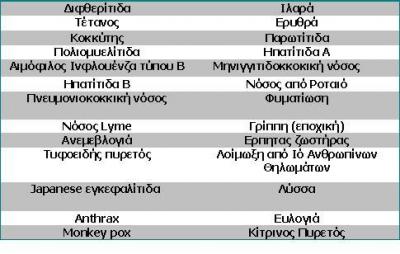
Νοσήματα για τα οποία υπάρχουν εμβόλια
Ειδικά χαρακτηριστικά των εμβολίων
Αντιγόνα
• Μονήρη αντιγόνα (πχ: τετάνου, διφθεριτιδική τοξίνη)
• Αντιγόνα με ποικιλία χημικής σύστασης και αριθμό (ακυτταρικό κοκκύτη, αιμοφίλου ινφλουένζα τύπου Β, πνευμονιοκόκκου, μηνιγγιτιδοκόκκου)
• Εμβόλια που περιέχουν ζώντες εξασθενημένους ιούς [ιλαράς-ερυθράς-παρωτίτιδας (MMR), ανεμεβλογιάς (VZV)]
• Εμβόλια που περιέχουν αδρανοποιημένους ιούς [(πολυομυελίτιδας (IPV), γρίππης)]
• Εμβόλια που περιέχουν ανασυνδυασμένα αντιγόνα ιών (ηπατίτιδα Β)
Σύζευξη
• Αφορά πρωτείνες όπως η ανατοξίνη τετάνου (ΤΤ), διφθερίτιδας (DT), μεταλλαγμένη τοξίνη διφθερίτιδας (CRM) και πρωτείνες εξωτερικής μεμβράνης (OMP). Όταν αυτές συζευχθούν με πολυσακχαριδικά αντιγόνα που προκαλούν χαμηλή ανοσολογική απάντηση (αιμόφιλος ινφλουένζα τύπου Β, μηνιγγιτιδόκοκκος, πνευμονιόκοκκος) ενισχύουν την αντισωματική απάντηση, ιδιαίτερα σε παιδιά μικρότερα των 2 ετών.
Υπόστρωμα
• Ο αντιγονικός παράγοντας των εμβολίων περιέχεται σε φυσιολογικό ορό, απεσταγμένο νερό ή σε συνθετικό υγρό από καλλιέργειες κυττάρων απ’όπου παράγεται το εμβόλιο (πχ: αντιγόνα αυγών). Στην τελευταία περίπτωση, μπορεί να παρατηρηθεί αλλεργική αντίδραση, αν συνυπάρχει έντονη αλλεργία στο αυγό.
Συντηρητικά, σταθεροποιητικά, αντιμικροβιακοί παράγοντες
• Η θειομερσάλη (Thimerosal) είναι ένα συντηρητικό που περιέχει υδράργυρο και το οποίο χρησιμοποιείται πλέον μόνο στο αδρανοποιημένο εμβόλιο της γρίππης και στο τετάνου- διφθερίτιδας (Td) των ενηλίκων. Η θειομερσάλη είχε ενοχοποιηθεί για την ανάπτυξη νευρο- αναπτυξιακών διαταραχών, όπως αυτισμός. Αν και αυτός ο ισχυρισμός δεν αποδείχθηκε, η θειομερσάλη αφαιρέθηκε από τα περισσότερα εμβόλια.
• Αντιβιοτικά όπως η νεομυκίνη και η στρεπτομυκίνη χρησιμοποιούνται με σκοπό να εμποδίσουν την ανάπτυξη βακτηριδίων ή να σταθεροποιήσουν το αντιγόνο.
Ανοσο-ενισχυτικά
• Πρόκειται για άλατα αλουμινίου τα οποία χρησιμοποιούνται με σκοπό να ενισχύσουν την αντισωματική ανάπτυξη κυρίως σε αδρανοποιημένα εμβόλια (ηπατίτιδα Β, διφθερίτιδα, τέτανος, ιός ανθρωπίνων θηλωμάτων)
• Τα ανοσο- ενισχυτικά μπορεί να είναι φυσικά, τεχνητά ή ενδογενή.
• Εμβόλια που εμπεριέχουν ανοσο- ενισχυτικά μπορεί να προκαλέσουν πιο έντονες τοπικές αντιδράσεις.
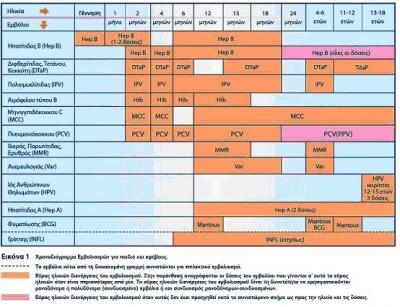
Χρονοδιαγράμματα εμβολιασμών
Τα εμβόλια χορηγούνται σε άτομα τα οποία έχουν την δυνατότητα επαρκούς ανοσολογικής απάντησης και τα οποία θα ωφεληθούν από την προστασία που τους παρέχεται.
Τα περισσότερα εμβόλια απαιτούν δύο ή περισσότερες δόσεις για την ανάπτυξη ικανοποιητικού τίτλου αντισωμάτων. Εμβόλια που περιέχουν ζώντες εξασθενημένους ιούς (MMR, ανεμοβλογιά) χορηγούνται κατά το δεύτερο έτος της ζωής (13-15 μήνα) καθώς η παρουσία μητρικών αντισωμάτων εμποδίζει την ικανότητα ενεργητικής ανοσοποίησης, αν χορηγηθούν νωρίτερα.
Αναλυτικές πληροφορίες για το χρονοδιάγραμμα εμβολιασμού υπάρχουν στην συνέχεια του κεφαλαίου.
Συνοπτικά χαρακτηριστικά των εμβολίων που χορηγούνται βάση του εθνικού προγράμματος εμβολιασμού
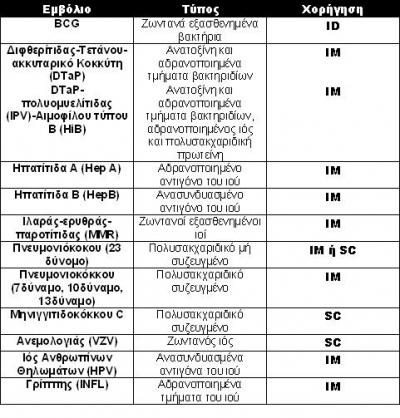
ΙΜ: ενδομυικά, SC: υποδόρια, ΙD: ενδοδερμικά
Χορήγηση των εμβολίων
• Εμβόλια που χορηγούνται ενδομυικά (IM) ή υποδόρια (SC) γίνονται κατά προτίμηση στην πρόσθια-έξω επιφάνεια του μηρού ή στον δελτοειδή μυ.
• Η περιοχή του μηρού προτιμάται συνήθως σε παιδιά έως 1 έτους, ενώ ο δελτοειδής σε μεγαλύτερα παιδιά.
• Ο γλουτός πρέπει να αποφεύγεται λόγω της μεγάλης αναλογίας λίπους και της πιθανότητας να τραυματισθεί το ισχιακό νεύρο.
• Εμβόλια που περιέχουν ενισχυτικά πρέπει να χορηγούνται βαθιά ενδομυικά λόγω των αυξημένων τοπικών αντιδράσεων αν χορηγηθούν υποδόρια.
• Κατά τον υποδόριο εμβολιασμό η γωνία εμβολιασμού πρέπει να είναι περίπου 45°.
• Ενδοδερμικά εμβόλια γίνονται στην πρόσθια περιοχή του δελτοειδή μυ με καλή ακινητοποίηση του ασθενούς.
Ασφάλεια των εμβολίων και παρενέργειες
Σκοπός των προγραμμάτων εμβολιασμού είναι η πρόληψη λοιμωδών νοσημάτων και το όφελος συγκρίνεται με την συχνότητα και την βαρύτητα παρενεργειών από τον εμβολιασμό στις διάφορες κοινωνικές ομάδες. Ολα τα εμβόλια τα οποία διαθέτουν έγκριση χρήσης έχουν μελετηθεί σε επίπεδο παρενεργειών, παρόλ’ αυτά ήπιες παρενέργειες μπορεί να εμφανιστούν. Οι συχνότερες παρενέργειες έχουν ως εξής:
• Τοπικές : ερυθρότητα, πόνος, οίδημα στην περιοχή εμβολιασμού
• Συστηματικές: πυρετός, εξάνθημα, απόστημα, πυρετικοί σπασμοί.
Η συσχέτιση των εμβολίων με την ανάπτυξη χρόνιων νοσημάτων, αυτοάνοσου χαρακτήρα, αυτισμού, αλλεργιών και απομυελινωτικών νοσημάτων έχουν ερευνηθεί επανειλημμένα χωρίς να έχει αποδειχθεί.
Αντενδείξεις εμβολιασμού
Με τον όρο αντένδειξη αναφερόμαστε στην περίπτωση όπου ο εμβολιασμός πρέπει να αποφευχθεί καθώς οι πιθανές παρενέργειες από τον εμβολιασμό είναι πιο σοβαρές από το όφελος
Αντενδείξεις εμβολιασμού
1. Αναφυλακτική αντίδραση σε κάποιο εμβόλιο αποτελεί αντένδειξη χορήγησης επαναληπτικής δόσης του ίδιου εμβολίου
2. Χορήγηση ζωντανών ιών ή βακτηριδίων σε εγκύους και σε άτομα με βαριά ανοσοκαταστολή
3. Η χορήγηση εμβολίων που περιέχουν ζωντανούς εξασθενημένους μικροοργανισμούς σε <12 εβδομάδες από την χορήγηση ανοσοσφαιρίνης.
4. Σοβαρή συστηματική νόσος
Αντένδειξη δεν αποτελεί ο πυρετός ή οι κοινές ιογενείς λοιμώξεις. Η χορήγηση εμβολίων που περιέχουν ανατοξίνες ή νεκρούς μικοροργανισμούς σε άτομα με κακοήθη νοσήματα, γίνεται κατά τη διάρκεια της ύφεσης της νόσου. Επίσης οι αιμοσφαιρινοπάθειες δεν αποτελούν αντένδειξη εμβολιασμού, η αντισωματική απάντηση όμως δεν είναι ικανοποιητική.
Τα εμβόλια αναλυτικά
1. Ηπατίτιδας Β = Ανασυνδυασμένο εμβόλιο κατά της ηπατίτιδας Β.
1α. Ο εμβολιασμός με το μονοδύναμο εμβόλιο απαιτεί τρείς 3 δόσεις σε χρόνο 0,1 και 5 μήνες. Στην περίπτωση που η 1η δόση χορηγείται αμέσως μετά τη γέννηση(μητέρα θετική σε αντιγόνο hepB), ο βασικός εμβολιασμός περιλαμβάνει συνολικά 4 δόσεις αντί 3 δόσεις ή η πρώτη δεν προσμετράται.. Tο ελάχιστο μεσοδιάστημα μεταξύ 1ης και 2ης καθώς και 2ης και 3ης δόσης είναι 4 εβδομάδες. Tο ελάχιστο μεσοδιάστημα μεταξύ προτελευταίας (3ης) και τελευταίας (4ης) δόσης του βασικού εμβολιασμού είναι 8-16 εβδομάδες και δεν χορηγείται νωρίτερα από την ηλικία των 24 εβδομάδων (6 μηνών). Σε περίπτωση που το εμβόλιο της ηπατίτιδος Β χορηγηθεί σε συνδυασμό με άλλο εμβόλιο, να ληφθεί υπόψιν ότι τα συνδυασμένα εμβόλια δεν χορηγούνται πριν από την 6η εβδομάδα της ζωής. Επομένως το ελάχιστο μεσοδιάστημα που μεσολαβεί από τη γέννηση, που χορηγείται το μονοδύναμο εμβόλιο της ηπατίτιδας Β, είναι 6 εβδομάδες αντί 1 μήνας
1β. Η 1η δόση του ΗepB χορηγείται αμέσως μετά τη γέννηση μόνον όταν η μητέρα είναι φορέας του επιφανειακού αντιγόνου (ΗBsΑg) ή όταν είναι άγνωστο αν η μητέρα είναι φορέας ή όχι. Στην περίπτωση αυτή αναγκαστικά η 1η δόση του ΗepΒ χορηγείται ως μονοδύναμο εμβόλιο. Παράλληλα με την 1η δόση του εμβολίου, σε όλα τα νεογνά μητέρων φορέων του επιφανειακού αντιγόνου και μέσα στις πρώτες 12 ώρες μετά τη γέννηση, χορηγούνται 0,5 ml υπεράνοσης ανοσοσφαιρίνης για ηπατίτιδα Β. Η ένεση γίνεται σε διαφορετικό μέρος από αυτό που έγινε (ή θα γίνει) το εμβόλιο. Όλα τα παιδιά που γεννήθηκαν από μητέρες φορείς και πήραν το εμβόλιο και την υπεράνοση ανοσοσφαιρίνη πρέπει να ελέγχονται για επιφανειακό αντιγόνο (ΗΒsΑg) και αντισώματα (αντι-ΗΒs) στην ηλικία των 9 έως 15 μηνών. Όταν η μητέρα είναι άγνωστο αν είναι ή όχι φορέας του επιφανειακού αντιγόνου κατά τον τοκετό και στη συνέχεια αποδειχτεί ότι δεν είναι, από τη 2η δόση και πέρα ακολουθείται το σχήμα του εμβολιασμού που ισχύει για τα νεογνά μητέρων που δεν είναι είναι φορείς του ΗbsΑg, δηλαδή αγνοείται η 1η δόση.
2. DTaP = Εμβόλιο κατά της διφθερίτιδας, τετάνου, κοκκύτη που περιέχει τα τοξοειδή (ή ατοξίνες) του κορυνοβακτηριδίου της διφθερίτιδας και του κλωστηριδίου του τετάνου και μόνο αντιγόνα της Β. pertussis (ακυτταρικό, aP) κατά του κοκκύτη.
2α. TdaP = Εμβόλιο κατά της διφθερίτιδας, τετάνου, κοκκύτη, με μικρότερη δόση διφθεριτικής ατοξίνης. Στη χώρα μας περιέχει και IPV και δύναται να χορηγηθεί μέχρι την ηλικία των 18 ετών. Tο TdaP συνιστάται να γίνεται για επαναληπτική δόση στην ηλικία των 11-12 ετών ή και αργότερα (μέχρι την ηλικία των 64 ετών) κατά προτίμηση όταν στην οικογένεια αποκτάται νεογέννητο. Συνιστάται να απέχει 5 χρόνια από το DTaP ή το Td για λιγότερες τοπικές αντιδράσεις, μπορεί όμως να χορηγηθεί με ελάχιστο μεσοδιάστημα και δύο ετών. Εάν δεν κυκλοφορεί το TdaP μόνο του (χωρίς IPV) χορηγείται το Td ενηλίκων. Οι υπόλοιπες δόσεις θα είναι κάθε 10 χρόνια με Td ενηλίκων.
2β. Td = Εμβόλιο κατά του τετάνου και της διφθερίτιδας με μικρότερη δόση διφθεριτικής ατοξίνης. Συνιστάται να γίνεται κάθε 10 χρόνια μετά τη χορήγηση του Tdap στην εφηβική ηλικία. Tο εμβόλιο του τετάνου μπορεί να γίνεται διά βίου με ασφάλεια.
3. ΙPV = Ενέσιμο ενισχυμένο εμβόλιο κατά της πολιομυελίτιδας. Χορηγείται συνδυασμένο με το DTP και HiB. Απαιτούνται 5 δόσεις: 2, 4, 6 μηνών, 12-15 μηνών και επαναληπτική δόση στην ηλικία των 12-18 ετών ως Td-polio. Ενήλικες που δεν έχουν εμβολιασθεί στην παιδική ηλικία, θα λάβουν από το Td-plio 5 δόσεις: 3 δόσεις με ένα μήνα διαφορά μεταξύ τους, μία δόση στα 5 έτη και μία τελευταία 10 έτη μετά την τέταρτη δόση.
4. Αιμόφιλος ινφλουένζα τύπου Β (Ηib) = Συζευγμένο εμβόλιο για το οποίο απαιτούνται 4 δόσεις σε ηλικίες 2, 4, 6 μηνών και επαναληπτική μεταξύ 12-15 μηνών. Εάν η πρωτεΐνη σύζευξης είναι η PRP – ΟMP (πρωτεϊνικό σύμπλεγμα της εξωτερικής μεμβράνης του μηνιγγιτιδόκοκκου) τότε η 3η από τις 3 αρχικές δόσεις μπορεί να παραληφθεί και το σχήμα να είναι (2ος, 4ος και 12ος-15ος μήνας). Δεν απαιτείται εμβολιασμός σε παιδιά μεγαλύτερα των 5 ετών.
5. Μηνιγγιτιδοκόκκου C= Συζευγμένο, πολυσακχαριδικό εμβόλιο κατά του μηνιγγιτιδόκοκκου οροομάδας C. Συνιστάται η έναρξη εμβολιασμού σε ηλικία 2 μηνών και ακολουθείται σχήμα 3 δόσεων —οι 2 πρώτες δόσεις με μεσοδιάστημα 2 μηνών και επαναληπτική δόση σε ηλικία 15-18 μηνών. Σε περίπτωση έναρξης εμβολιασμού σε ηλικία > 12 μηνών, ακολουθείται σχήμα 1 δόσης.
6. Πνευμονιοκοκκικό = Νεκρό, συζευγμένο, πολυσακχαριδικό, επταδύναμο, δεκαδύναμο ή δεκατριαδύναμο εμβόλιο κατά του πνευμονιόκοκκου. Συνιστάται σε όλα τα παιδιά ηλικίας 2-23 μηνών. Η τελευταία δόση (4η) γίνεται σε ηλικία ≥ 12μηνών. Tο εμβόλιο μπορεί να γίνει και σε μεγαλύτερη ηλικία και ιδιαίτερα σε άτομα που ανήκουν σε ομάδες αυξημένου κινδύνου (χρόνια πνευμονοπάθεια, νεφρική ανεπάρκεια, σοβαρή καρδιακή νόσος, χρόνιο συστηματικό νόσημα).
6α. PPV = Mη συζευγμένο, πολυσακχαριδικό εμβόλιο (23δύναμο) κατά του πνευμονιοκόκκου. Συνιστάται για επαναληπτικές δόσεις σε παιδιά που ανήκουν σε ομάδες αυξημένου κινδύνου για σοβαρή πνευμονιοκοκκική λοίμωξη όπως βαρύ άσθμα, σοβαρή καρδιακή νόσος, νεφρική ανεπάρκεια, ηπατική ανεπάρκεια, διαβήτης, ανοσοκαταστολή (πρωτοπαθής ή δευτεροπαθής) εκτός από υγιή βρέφη και παιδιά ηλικίας 2-3 μηνών.
7. Ιλαράς- Ερυθράς- Παρωτίτιδας (ΜΜR) = Ζών εξασθενημένο εμβόλιο. Χορηγείται στην ηλικία των 12-15 μηνών. Συνιστάται 2η δόση του εμβολίου στην ηλικία των 4-6 ετών αλλά και σε οποιαδήποτε άλλη ηλικία αρκεί να απέχει 2 μήνες από την 1η δόση. Ο παιδίατρος πρέπει να ελέγχει αν έγινε ή όχι η 2η δόση και αν όχι χορηγείται η 2η δόση σε οποιαδήποτε ηλικία.
8. Ανεμοβλογιάς = Ζων εξασθενημένο εμβόλιο. Χορηγείται σε όλα τα παιδιά στην ηλικία των 12-18 μηνών (κατά προτίμηση μετά τον 15ο μήνα), αλλά και σε οποιαδήποτε άλλη ηλικία εφόσον το άτομο δεν έχει νοσήσει. Συνιστάται 2η δόση του εμβολίου στην ηλικία των 4-6 ετών αλλά και σε οποιαδήποτε άλλη ηλικία αρκεί να απέχει 2 μήνες από την 1η δόση. Ο παιδίατρος πρέπει να ελέγχει αν έγινε ή όχι η 2η δόση και αν όχι χορηγείται η 2η δόση σε οποιαδήποτε ηλικία.
9. Ιός ανθρωπίνων θηλωμάτων = Ανασυνδυασμένο εμβόλιο. Σύμφωνα με τα μέχρι στιγμής επιστημονικά δεδομένα, μπορεί να χορηγηθεί από την ηλικία των 9-26 ετών. Στη χώρα μας συνιστάται μόνο σε κορίτσια ηλικίας 12-15 ετών αλλά και σε κορίτσια ηλικίας 15-26 ετών εάν δεν έχουν εμβολιαστεί στη συνιστώμενη ηλικία (χωρίς να διασφαλίζεται η προφύλαξή τους, εάν ήδη έχουν μολυνθεί από τύπο του ιού που περιέχεται στο εμβόλιο, ιδιαίτερα αν έχουν αλλάξει 3-4 σεξουαλικούς συντρόφους). Στη χώρα μας κυκλοφορούν δύο εμβόλια. Tο ένα είναι διδύναμο (στελέχη 16,18) και το άλλο τετραδύναμο (6, 11, 16, 18). Tο δοσολογικό σχήμα και για τα δύο εμβόλια περιλαμβάνει 3 δόσεις. Για μεν το διδύναμο οι δόσεις είναι 0-1-6 μήνες, ενώ για το τετραδύναμο είναι 0-2-6 μήνες. Σε περίπτωση που δεν τηρηθεί το ακριβές χρονοδιάγραμμα ο γιατρός μπορεί να συνεχίσει τον εμβολιασμό, χωρίς να χάνονται οι προηγούμενες δόσεις. Tέλος, η συγχορήγηση του εμβολίου με άλλα εμβόλια έχει αποδειχθεί μέχρι στιγμής ασφαλής μόνο όσον αφορά το εμβόλιο της ηπατίτιδας Β.
10. Ηπατίτιδας Α = Αδρανοποιημένο ολοκυτταρικό εμβόλιο. Χορηγείται σε οποιαδήποτε ηλικία άνω του ενός έτους σε 2 δόσεις, με ελάχιστο μεσοδιάστημα 6 μηνών, καθώς και σε όλες τις ομάδες αυξημένου κινδύνου για ηπατίτιδα Α.
11. BCG = Ζων εξασθενημένο εμβόλιο κατά της φυματίωσης. Στην χώρα μας ο εμβολιασμός εξακολουθεί να γίνεται στην ηλικία των 6 ετών. Πριν τον εμβολιασμό συνιστάται προληπτικός έλεγχος με δερμοαντίδραση Mantoux.
12. Γρίππης = Αδρανοποιημένο ολοκυτταρικό ή ακυτταρικό (τμηματικό) εμβόλιο κατά της γρίπης που συνιστάται να γίνεται ετησίως, σε 1 δόση και σε ηλικία πάνω από 6 μήνες. Ενδείκνυται στα παιδιά που ανήκουν σε ομάδες αυξημένου κινδύνου να νοσήσουν σοβαρά από γρίπη. Παιδιά κάτω των 8 ετών που θα εμβολιασθούν για πρώτη φορά θα πάρουν 2 δόσεις εμβολίου (0,25 ml < 3 ετών και 0,5 ml ≥ 3 ετών) με ελάχιστο μεσοδιάστημα 4 εβδομάδων.
Πρόγραμμα εμβολιασμού όπως αυτό ισχύει το 2010
Η εξέλιξη και ανάπτυξη στον χώρο των εμβολίων αποτελεί μία από τις μεγαλύτερες κατακτήσεις της σύγχρονης ιατρικής. Απώτερος σκοπός των προγραμμάτων εμβολιασμού είναι η εξάλειψη λοιμωδών νοσημάτων, ενώ ο άμεσος στόχος είναι η πρόληψή τους σε διάφορες πληθυσμιακές ομάδες…