Peter St, Tsao K, Harrison C, Jackson MA et al. J Pediatr Surg. 2009; 44(1): 106-111
Sonnappa S, Cohen G, Owens CM, et al. Am J Respir Crit Care Med. 2006;174:221-7.
Thomson AH, Hull J, Kumar MR et al. Thorax. 2002;57:343-7
Weinstein M, Restrepo R, Chait PG et al. Pediatrics 2004;113:e182-e185
Gates R, Hogan M, Weistein S et al. J Pediatr Surg. 2004;39:1638-1642
Hillard TN, Henderson AJ, Langton Hewer SC. Arch Dis Child 2003;88:915-917
Wells RG, Havens PL. Radiology. 2003;228:370-8
Doski JJ, Lou D, Hicks BA. J Pediatr Surg. 2000;35:265-270
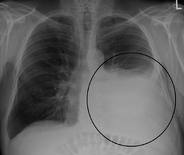
Κάθε χρόνο τέτοια εποχή και ως την Άνοιξη παιδίατροι και χειρουργοί παίδων προβληματίζoνται με δεκάδες παιδιά με παραπνευμονική συλλογή θώρακος, στα πλαίσια κάποιας πνευμονίας. Πρόκειται για μια ιδιαίτερα συχνή επιπλοκή αφού περιπλέκει την αντιμετώπιση 36-57% των παιδιών με πνευμονία. Παρόλα αυτά η αντιμετωπισή της παραμένει σημείο επιστημονικής διαμάχης ιδιαίτερα εάν πρόκειται για την επιπλεγμένη παραπνευμονική συλλογή (εμπύημα θώρακος), χωρίς να υπάρχει κοινά αποδεκτό πρωτόκολλο θεραπείας ούτε ως προς τη μέθοδο ή τον συνδυασμό μεθόδων που θα πρέπει να χρησιμοποιηθούν, ούτε ως προς το χρονικό σημείο που θα πρέπει να γίνει η όποια παρέμβαση. Ακόμα και μέχρι σήμερα πολλά πρωτόκολλα αντιμετώπισης του εμπυήματος θώρακος στα παιδιά βασίζονται στην απλή αναγωγή των αποτελεσμάτων των πολλών και εκτεταμένων μελετών που έχουν γίνει σε ενηλίκους. Την τελευταία δεκαετία όμως πυκνώνουν οι μελέτες σε παιδιά οι οποίες παρά τις μεθοδολογικές τους ανεπάρκειες δείχνουν πως αυτή η αναγωγή είναι λανθασμένη.
Από το 1962 η Αμερικανική Εταιρία Θώρακος περιέγραψε την παραπνευμονική συλλογή ως μια παθοφυσιολογική διεργασία που εξελίσσεται σε 3 συνεχόμενα στάδια.
Πρώιμο, Εξιδρωματικό, Στάδιο 1: ανηχογενής, χωρίς εγκυστώσεις υπεζωκοτική συλλογή (σε υπερηχογράφημα ή αξονική τομογραφία θώρακος), με φυσιολογικό pH και επίπεδα γλυκόζης υπεζωκοτικού υγρού.
Ενδιάμεσο, Ινοπυώδες, Στάδιο 2: παρουσία διαφραγματίων απεικονιστικά, αυξημένος αριθμός λευκών αιμοσφαιρίων (>10000) και επιπεδο LDH (>1000) και μειωμένο επίπεδο γλυκόζης (<40g/dl) και pH (<7.0).
Τελικό στάδιο 3: Απεικονιστικά, παρουσία ινώδους μανδύα που περιορίζει τον πνεύμονα και/ή πολλαπλές μικροεγκυστώσεις (εικόνα σπόγγου).
Επιπλεγμένη θεωρείται μια συλλογή μόνο όταν βρίσκεται στο στάδιο 2 και 3.
Κλινικά σημαντικά ως προς τη ευνοϊκή ή μη, εξέλιξη μιας παραπνευμονικής συλλογής φαίνεται πως είναι μόνο η παρουσία ή μη διαφραγματίων απεικονιστικά, το μειωμένο επίπεδο γλυκόζης και ο αυξημένος αριθμός λευκών αιμοσφαιρίων στο υπεζωκοτικό υγρό εφόσον παρακεντηθεί ο θώρακας. Η εξέταση του πλευριτικού υγρού για προσδιορισμό των λευκών αιμοσφαιρίων και της γλυκόζης επιβάλλει τη διενέργεια θωρακοκέντησης και για το λόγο αυτό στα περισσότερα πρωτόκολλα που εφαρμόζονται διεθνώς, καθοριστική για την αντιμετώπιση του παραπνευμονικού εμπυήματος είναι η απεικόνιση με υπερηχογράφημα ή με αξονική τομογραφία, παρά η επεμβατική σταδιοποίηση.
Οι γνωστές μέθοδοι αντιμετώπισης του εμπυήματος θώρακος περιλαμβάνουν τις 1) πολλαπλές θωρακοκεντήσεις, 2) την τοποθέτηση σωλήνος / σωλήνων παροχέτευσης θώρακος (ΣΠΘ), 3) την τοποθέτηση ΣΠΘ σε συνδυασμό με ινωδόλυση, 4) την θωρακοσκοπική λύση διαφραγματίων (VATS) και τέλος 5) την ανοιχτή λύση των διαφραγματίων (θωρακοτομή). Όλα αυτά βέβαια σε συνδυασμό με την χρήση αντιβιοτικών. Στο κείμενο αυτό θα ασχοληθούμε με τις λύσεις 2, 3 και 4 καθώς τόσο οι πολλαπλές θωρακοκεντήσεις όσο και η θωρακοτομή φαίνεται να έχουν ξεπερασθεί εξ αιτίας είτε των χαμηλών ποσοστών επιτυχίας είτε, κυρίως, λόγω της υψηλής νοσηρότητας και του πόνου του παιδιού.
Πριν αναλύσουμε την αντιμετώπιση θα πρέπει να αναφέρουμε κάποια χαρακτηριστικά της νόσου και των ασθενών.
1) Το στάδιο δε σχετίζεται με τη διάρκεια τον συμπτωμάτων κι αυτό θα μπορούσε να εξηγηθεί από το γεγονός ότι διαφορετικά παθογόνα δρουν με διαφορετικό τρόπο και ρυθμό. Άρα η σταδιοποίηση βάση απεικόνισης είναι ο βασικός οδηγός του θεραπευτικού πλάνου και όχι ο αριθμός των ημερών με συμπτώματα που έχουν προηγηθεί.
2) Οι ασθενείς με εμπύημα θώρακος λόγω του γεγονότος ότι α) νοσεί ο ένας πνεύμονας και β) ο έτερος πνεύμονας κατά τη φάση της αναισθησίας είναι ο μόνος που αερίζεται και επομένως ενδέχεται να υποστεί ήπιο βαρότραυμα, παρουσιάζουν αυξημένο βαθμό αναισθησιολογικού κινδύνου (ASA class II και III).
3) Οι ασθενείς βρίσκονται σε καταβολική φάση γεγονός που καθιστά δυσχερή τη φάση ανάνηψης/επούλωσης. Σε σχετική μελέτη διαπιστώθηκε πως τα παιδιά με εμπύημα θώρακος παρουσιάζουν κάποιου βαθμού υποθρεψία.
4) Κατά τη φάση της βίαιης λύσης διαφραγματίων και αποφλοίωσης προκαλείται απελευθέρωση παραγόντων φλεγμονής με αποτέλεσμα σε κάποιες περιπτώσεις την οξεία επιδείνωση της κλινικής εικόνας του ασθενούς μετεγχειρητικά.
Οι τρόποι αντιμετώπισης μπορούν να διαχωρισθούν σε συντηρητικούς ή μη επεμβατικούς και επεμβατικούς.
Στους μη επεμβατικούς περιλαμβάνεται η τοποθέτηση απλού σωλήνα παροχέτευσης θώρακα (ΣΠΘ) και η τοποθέτηση ΣΠΘ σε συνδυασμό με έγχυση κάποιου ινωδολυτικού παράγοντα. Ειδική μνεία θα πρέπει να γίνει στο ΣΠΘ καθώς αποτελεί τον κοινό παρανομαστή των μη επεμβατικών μεθόδων. Έχει αποδειχθεί πως σωλήνες διαμέτρου μεγαλύτερης των 12F δε συμβάλουν θετικά στο τελικό αποτέλεσμα. Έτσι λοιπόν τα μεγάλα μεγέθη που συνηθίζονταν στο παρελθόν θα πρέπει να αποφεύγονται καθώς προκαλούν αυξημένα επίπεδα πόνου ο οποίος πέραν από οτιδήποτε άλλο δεν επιτρέπει στο ασθενή να αερίσει σωστά τους πνεύμονες με αποτέλεσμα ατελεκτασίες κτλ. Επιπλέον ο σύγχρονος τρόπος εφαρμογής ΣΠΘ γίνεται με την τροποποιημένη τεχνική Seldinger (υπάρχουν έτοιμα set) υπο midazolam και fentanyl. Κανένα παιδί στον 21ο αιώνα δεν επιτρέπεται να πονά και να αγωνιά κατά την τοποθέτηση ΣΠΘ.
Αριθμός εργασιών έχει δείξει πως η προσθήκη ινωδολυτικού σε σχέση με την τοποθέτηση ΣΠΘ μόνο, ανεβάζει τα ποσοστά επιτυχούς θεραπείας άνω του 90% (έως 99%) ενώ μειώνει τις ημέρες νοσηλείας κατά περίπου 50% (10,5 vs 21-23). Ο αριθμός των παιδιών που οδηγήθηκαν στο χειρουργείο ακολούθως λόγω αστοχίας της ινωδόλυσης είναι πολύ μικρός ενώ και σε αυτήν την περίπτωση η χειρουργική παρέμβαση υπήρξε απλούστερη. Σε μελέτη ωστόσο όπου αντιπαρεβάλετο η εφαρμογή ινωδόλυσης νωρίς (εντός 24 ωρών από τη διάγνωση επιπλεγμένης παραπνευμονικής συλλογής), σε σχέση με την καθυστερημένη εφαρμογή, βρέθηκε στατιστικά σημαντική υπεροχή της γρήγορης εφαρμογής ως προς το τελικό αποτέλεσμα και τις ημέρες νοσηλείας. Πειραματικά δε έχει διαπιστωθεί ότι η εναπόθεση ινώδους ουσίας εντός της υπεζωκοτικής συλλογής λαμβάνει χώρα νωρίς στην διαδικασία της βακτηριακής μόλυνσης.
Οι παράγοντες που έχουν χρησιμοποιηθεί είναι η στρεπτοκινάση παλαιότερα η οποία όμως παρουσίαζε υψηλά ποσοστά παρενεργειών, ακολούθως η ουροκινάση και εσχάτως η αλτεπλάση (ανασύσταση του ενδογενούς tPA). Οι δύο τελευταίες παρουσιάζουν παρόμοια αποτελεσματικότητα, με ελαφρά ίσως υπεροχή της αλτεπλάσης, και παρόμοια επίπεδα ασφαλείας. Ειδικά στην περίπτωση της αλτεπλάσης δεν έχει αναφερθεί καμία σημαντική επιπλοκή (κλινικά σημαντική αιμορραγία ή βρογχοπνευμονικό συρίγγιο). Θα πρέπει να επισημανθεί ότι ο FDA έχει αποσύρει την έγκριση στην ουροκινάση καθώς η παρασκευή της από βιολογικά υγρά έχει κριθεί επισφαλής. Η υπεροχή ως προς την αποτελεσματικότητα της αλτεπλάσης ενδέχεται να οφείλεται στη διαπιστωμένη υψηλή τιμή του κλάσματος procoagulants/fibrinolytics στο υπεζωκοτικό υγρό, εξαιτίας της χαμηλής συγκέντρωσης ενδογενούς tPA.
Στους επεμβατικούς τρόπους αντιμετώπισης περιλαμβάνεται η θωρακοτομή και η Video Assisted ThoracoScopy (VATS). H δεύτερη έχει πλέον επικρατήσει ως λιγότερο επεμβατική, εξασφαλίζοντας μεγαλύτερη μετεγχειρητική άνεση και πιθανώς καλύτερο τελικό αποτέλεσμα με λιγότερες μέρες νοσηλείας. Σε πολλά κέντρα οι παιδοχειρουργοί συστήνουν VATS άμεσα με την αναγνώριση της επιπλεγμένης παραπνευμονικής συλλογής. Αναδρομικές μελέτες που συνέκριναν την ινωδόλυση με τη VATS ανέφεραν εφάμιλλο τελικό αποτέλεσμα με ελαφρώς λιγότερες ημέρες παραμονής του ΣΠΘ (τοποθετείται πάντα και μετά από VATS), 3 vs 5 και για λιγότερες ημέρες νοσηλείας, 7 vs 10.
Πρόσφατα ωστόσο δημοσιεύθηκαν σχεδόν ταυτόχρονα οι πρώτες δύο προδρομικές μελέτες κι από τις δύο πλευρές του Ατλαντικού (Κάνσας, Λονδίνο) που συνέκριναν τις δύο μεθόδους (ινωδόλυση vs VATS) και κατέληξαν σε καταπληκτικής ομοιότητας αποτελέσματα. Ότι δηλαδή το τελικό αποτέλεσμα και οι ημέρες νοσηλείας ήταν όμοια και στις δύο μεθόδους. Στην ομάδα της ινωδόλυσης 15-16% χρειάστηκαν στη συνέχεια VATS. Στην ομάδα VATS όμως 11% των ασθενών χρειάστηκαν παρατεταμένη νοσηλεία σε ΜΕΘ (και αυτό σε κέντρα με μεγάλη εμπειρία στη VATS). Το εύρημα δικαιολογείται αν αναλογισθεί κανείς τις ιδιαιτερότητες των ασθενών με παραπνευμονική συλλογή που αναφέραμε στην αρχή. Επιπλέον το κόστος σε αυτήν την ομάδα ήταν αρκετά υψηλότερο (25%). Θεωρητικά με την ύπαρξη δύο προδρομικών μελετών να καταλήγουν στο ίδιο συμπέρασμα το επίπεδο evidence ανεβαίνει στο 1 (το υψηλότερο) για τη σύσταση χρησιμοποίησης της ινωδόλυσης.
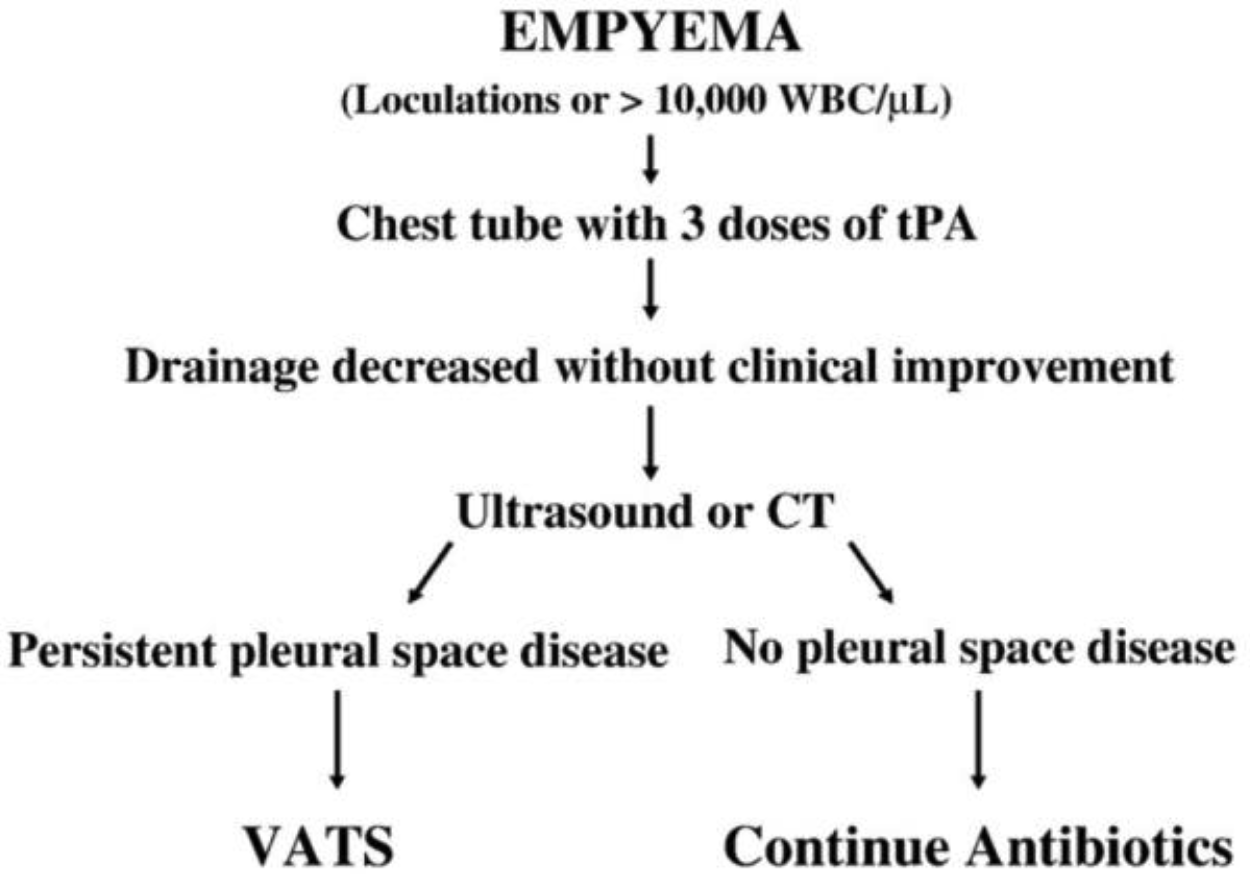
Συμπερασματικά το πρωτόκολλο αντιμετώπισης της παραπνευμονικής συλλογής θα μπορούσε να είναι:
Στην περίπτωση παραπνευμονικής συλλογής σταδίου 2:
St Peter SD, Tsao K, Spilde TL, Keckler SJ, Harrison C, Jackson MA, Sharp SW, Andrews WS, Rivard DC, Morello FP, Holcomb GW 3rd, Ostlie DJ.
Source
Center for Prospective Clinical Trials, Department of Pediatric Surgery, Children’s Mercy Hospital, Kansas City, MO 64108, USA. sspeter@cmh.edu
Θα πρέπει βέβαια να τονισθεί η ανάγκη στενής παρακολούθησης τόσο κλινικά όσο και απεικονιστικά (US ή CT) των ασθενών με παραπνευμονική συλλογή και την γρήγορη ενεργοποίηση του παραπάνω πρωτοκόλλου εφόσον διαπιστωθεί επιπλεγμένη πλέον παραπνευμονική συλλογή. Επίσης η χορήγηση αλτεπλάσης δε θα πρέπει να ξεπερνά τα δύο (2) 24ωρα κατά τη διάρκεια των οποίων εάν δεν υπάρχει ικανοποιητική εκροή υγρού και ο ασθενής δε βελτιώνεται κλινικά και απεικονιστικά θα πρέπει να ενεργοποιηθεί το επόμενο βήμα του πρωτοκόλλου.
Στη δε περίπτωση παραπνευμονικής συλλογής σταδίου 1 όπου καταλαμβάνεται το ημιθωράκιο από υπεζωκοτική συλλογή σε τέτοιο βαθμό ώστε να προκαλείται αναπνευστική δυσχέρεια, δικαιολογείται είτε η εκκενωτική θωρακοκέντηση είτε η τοποθέτηση ΣΠΘ χωρίς την προσθήκη ινωδονολυτικού παράγοντα.
Στην περίπτωση παραπνευμονικής συλλογής σταδίου 3 λογική επιλογή θα ήταν και η απευθείας παρέμβαση με VATS.
ΓΙΑ ΠΑΙΔΙΑΤΡΟΥΣ-ΠΑΙΔΟΧΕΙΡΟΥΡΓΟΥΣ
Κάθε χρόνο τέτοια εποχή και ως την Άνοιξη παιδίατροι και χειρουργοί παίδων προβληματίζoνται με δεκάδες παιδιά με παραπνευμονική συλλογή θώρακος, στα πλαίσια κάποιας πνευμονίας…